“在全国开展打击欺诈骗取医疗保障基金专项行动进入关键时期,曝出如此手段猖獗、性质恶劣的案件,令人震惊、影响极坏,反映出医保基金监督管理仍是医保工作的重要短板,说明各地专项行动还需要进一步加大力度。”黄华波指出,此次专项行动“回头看”聚焦三类行为主体:一是医疗机构,重点查处诱导参保人员住院、盗刷和冒用参保人员社会保障卡、伪造医疗文书或票据、协助参保人员套取医保基金、虚记或多记医疗服务费用等行为。二是零售药店,重点查处串换药品,刷卡套取基金等行为。三是参保人员,重点查处通过票据作假骗取基金等行为。
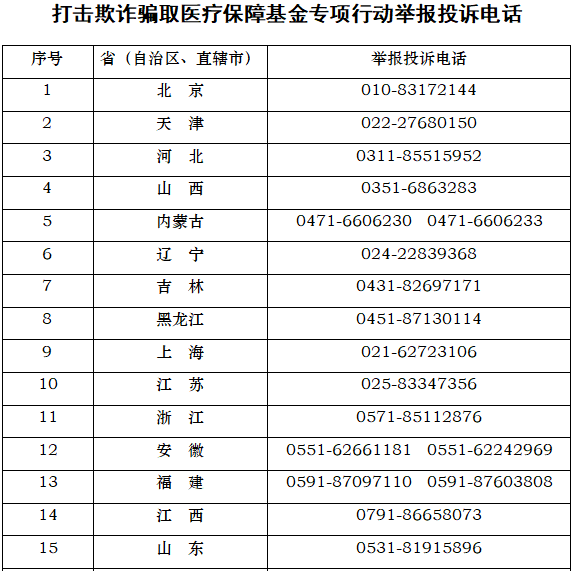
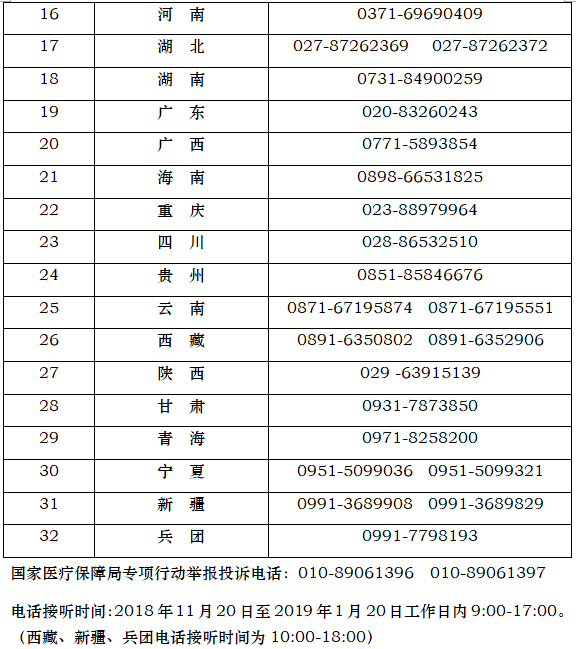
人民健康从国家医保局获悉,医保局首次设立了国家级打击欺诈骗取医疗保障基金专项行动举报电话,并要求各地医保部门建立举报奖励机制,同时对举报严格保密,保护举报人的合法权益。以群众举报为重点线索,结合医保智能监控、大数据分析、开展暗访等方式,精准锁定目标,严厉打击违法违规行为。目前全国各级32个“回头看”举报投诉电话已全面开通(文末附目录)。
此外,今年9月,医保局联合卫生健康委、公安部、药监局等四部门在全国范围内开展了医保制度建立以来第一次专门打击欺诈骗保行为的全国性专项行动,截至目前取得积极进展:吉林省长春市对761家存在违规行为的定点服务机构予以解除医保服务协议、停网整顿、扣除年度考评分、责令整改等处罚,拒付违规金额1000余万元;浙江省约谈参保人员400多人次;山西省处理违规医疗机构309家、零售药店653家,追回医保基金151.35万元;河北省唐山市暂停40家市本级定点医疗机构医保服务;陕西省西安市追回违规费用106.73万元。
附: